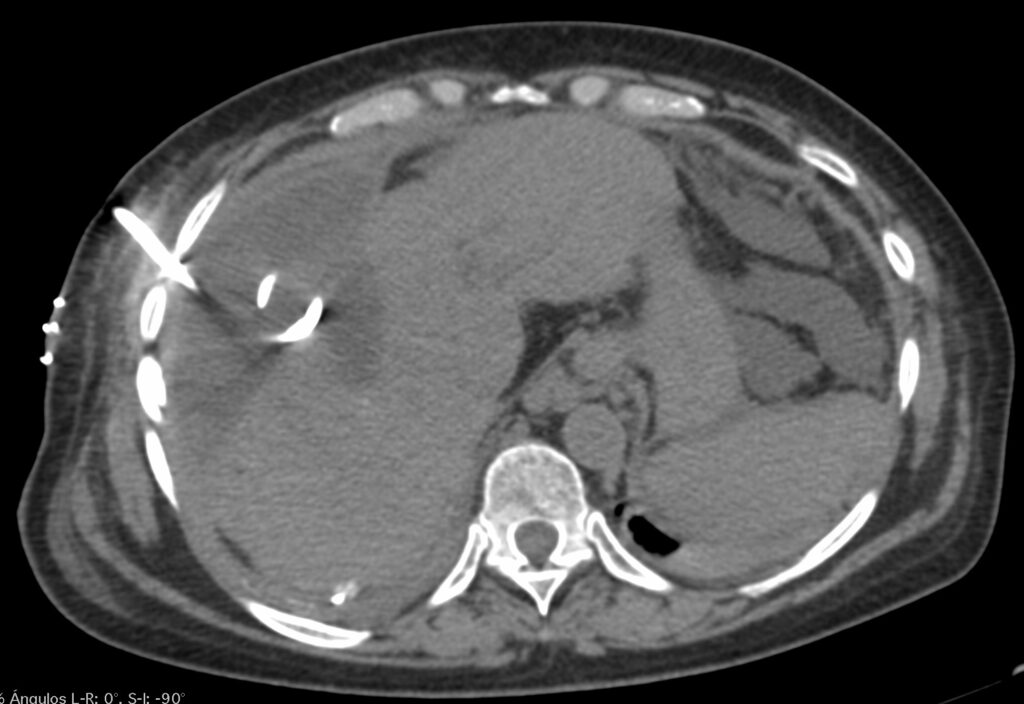
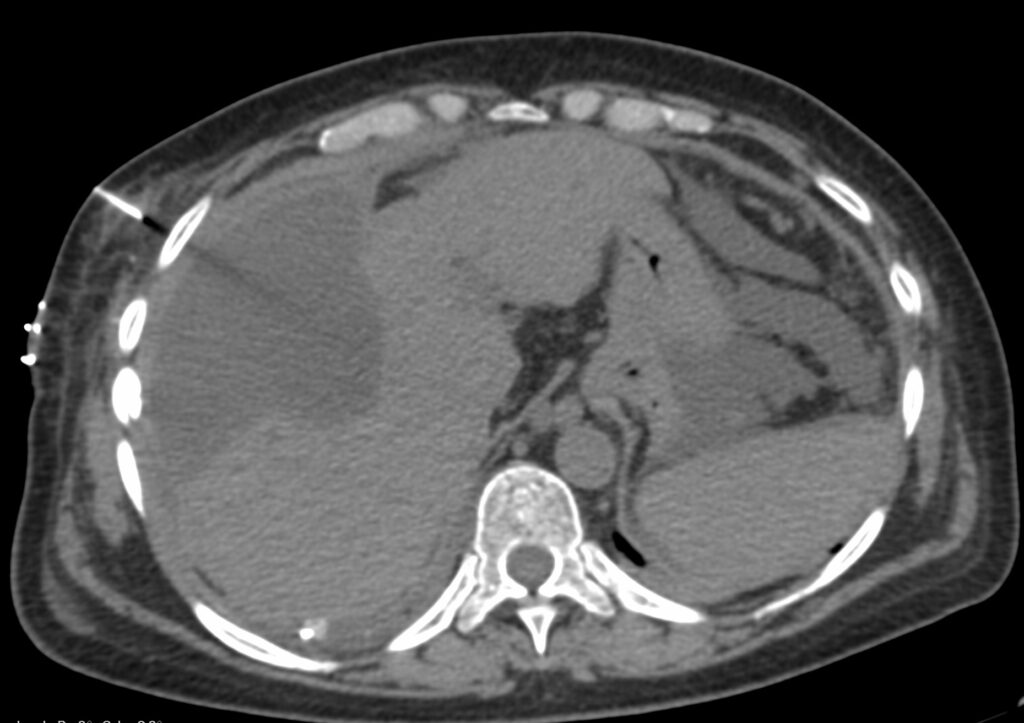
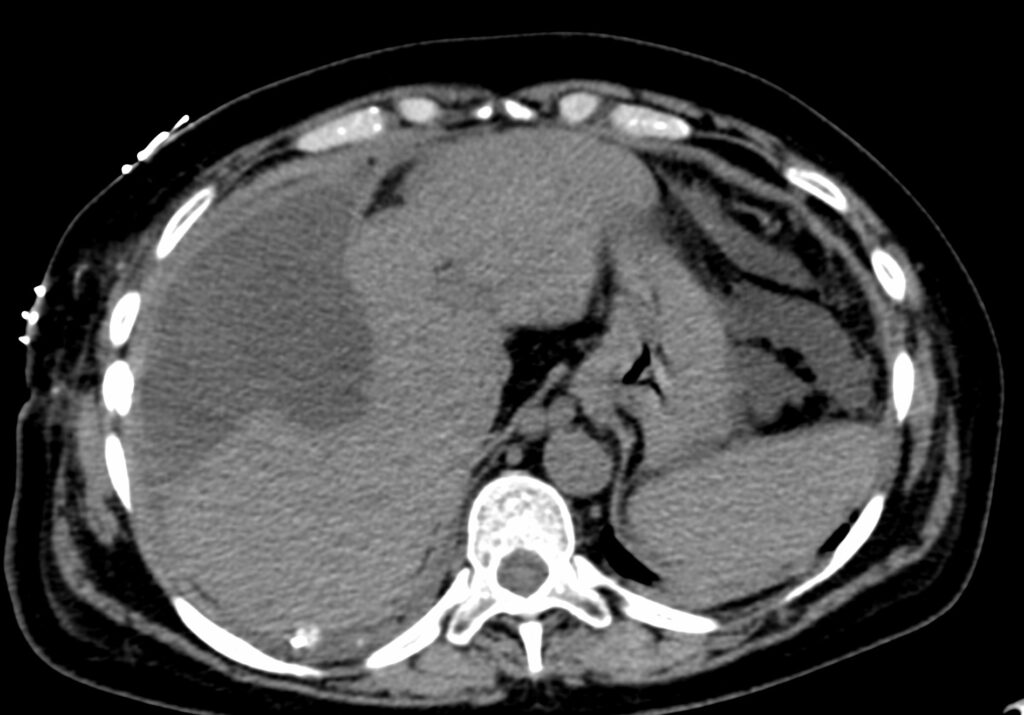
En la presente comunicación, les comentaré con mayor detalle en que consisten los procedimientos de la Radiología Intervencionista, en los pacientes que tienen como diagnostico algún tumor óseo.
Que ofrecemos?
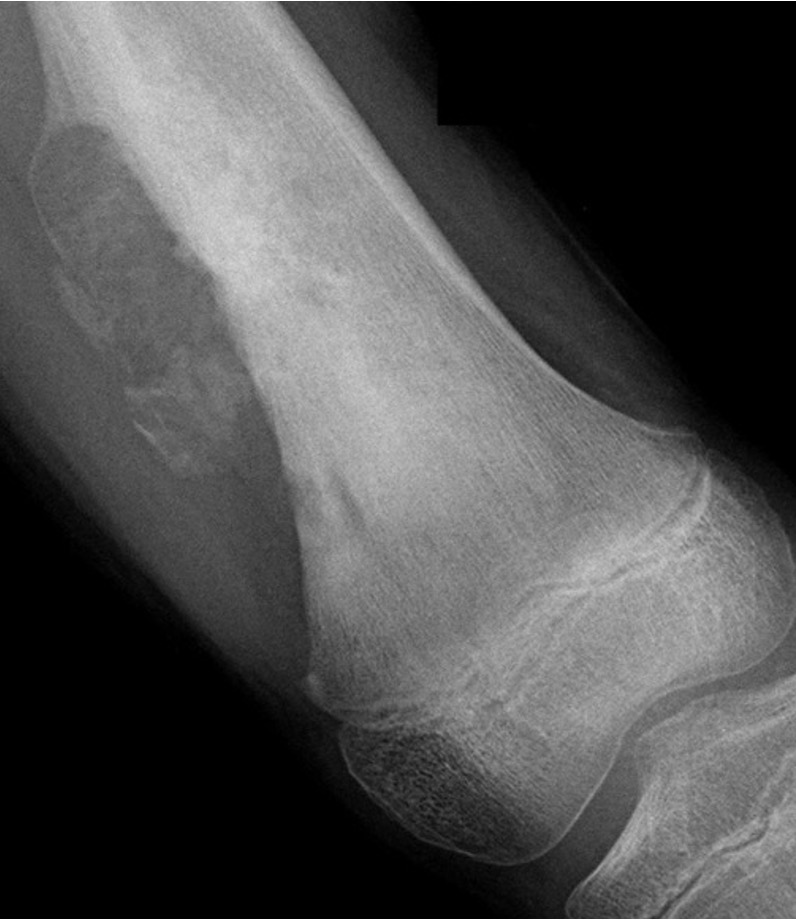
Biopsia del tumor, con aguja guiada por TC o Fluoroscopía, siempre con valoración multidisciplinaria.
Embolización pre quirúrgica del tumor.
Las biopsias óseas siempre se realizarán previa evaluación clínica, conocer las condiciones cardio-vasculares mediante valoración similar a la que se realiza ante cualquier intervención quirúrgica, realizar estudios de laboratorio pre-operatorios como son biometría hemática, tiempos de coagulación, química sanguínea. Habitualmente, es un procedimiento ambulatorio, no se necesita hospitalización.
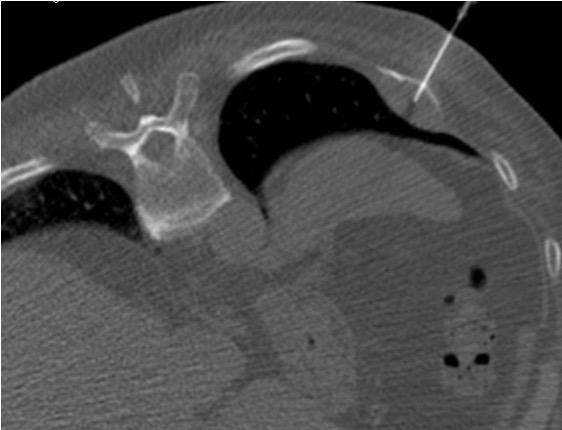
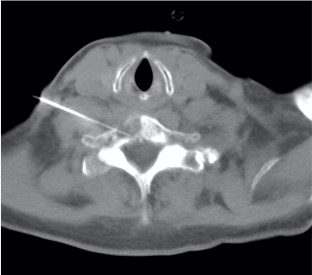
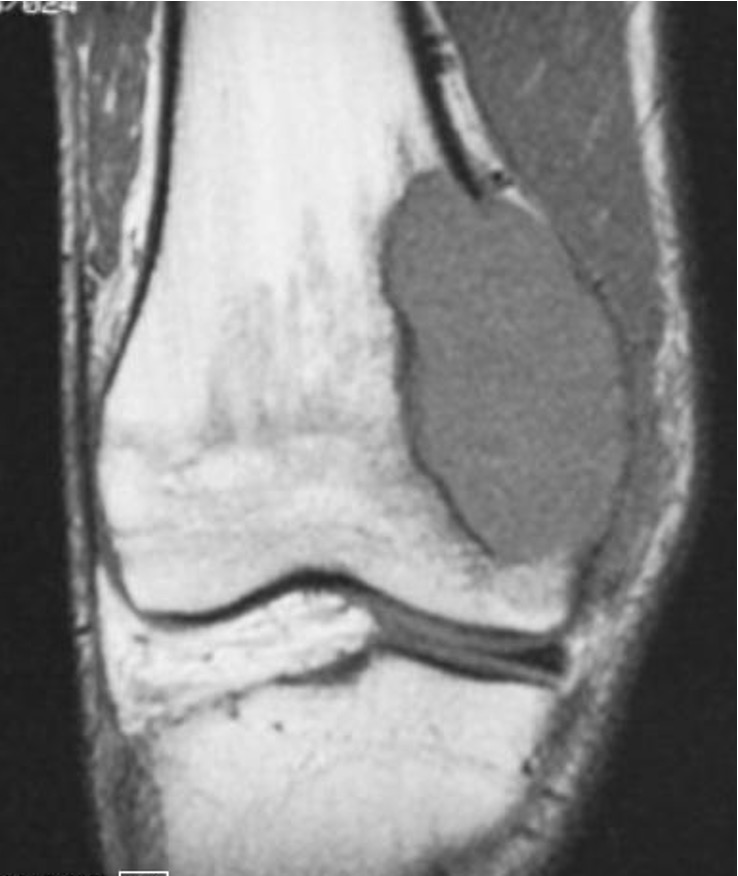
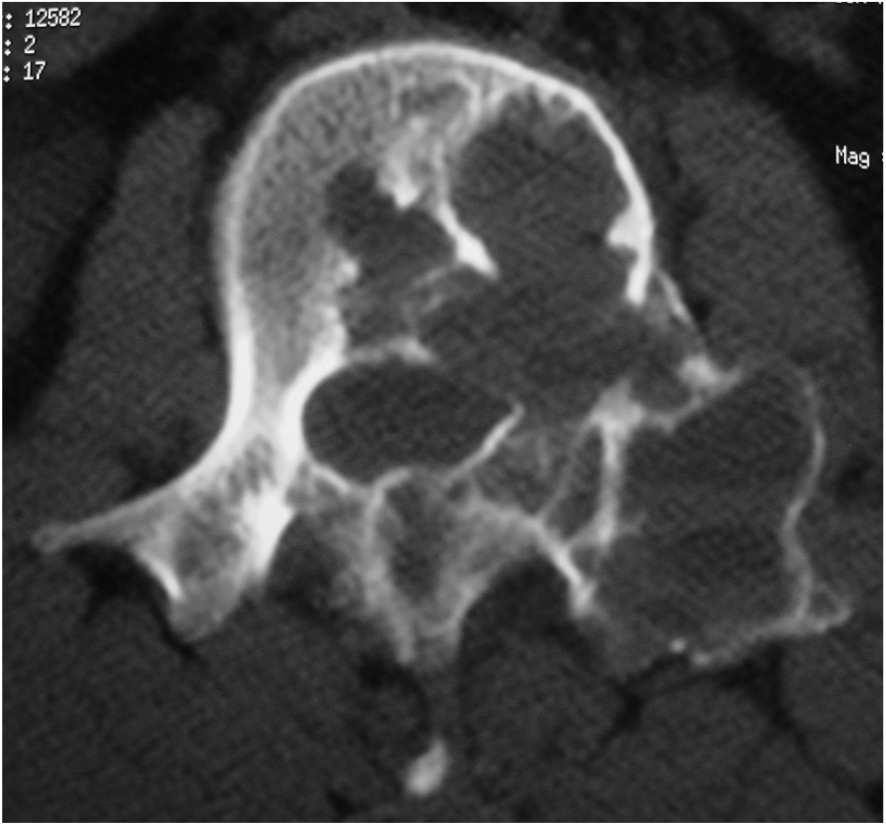
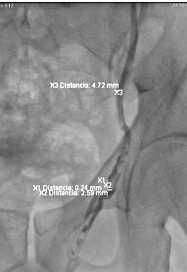
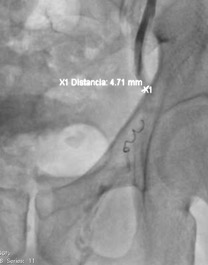
Se seleccionara el tipo de procedimiento por imagen (fluoroscopía digital o tomografía computada) dependiendo del sitio, tamaño, localización dentro del hueso afectado, y el que nos ofrece menos posibilidad de riesgos y/o complicaciones.
Se debe de comentar el caso, con el servicio de Patología, para estar de acuerdo con el número de fragmentos a enviar, en que vehículo conservador se debe de enviar, y en que condiciones deben de entregarse, pues es diferente enviar solo hueso para su estudio, que enviar también tejidos blandos vecinos al hueso enfermo.
El paciente siempre debe de estar sedado, pues se debe de evitar desde la incomodidad hasta dolor, ya que pueden ser procedimientos dolorosos.
Una vez seleccionado el sitio con el procedimiento de imagen, se realizara el marcaje en la piel con un marcador metálico, y poder ubicar en las imagen el sitio a biopsiar. Posterior a esto, ya se realiza la biopsia por punción, utilizando agujas especificas para ésta, ya que son de mayor calibre, con mas filo en la punta, para que el fragmento sea mayor y se pueda, literalmente, perforar el hueso. Al finalizar, se cubrirá el sitio de punción, y al dar de alta al paciente, se le indicaran analgésicos.
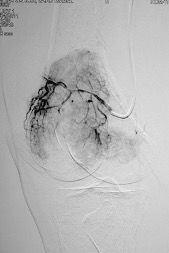
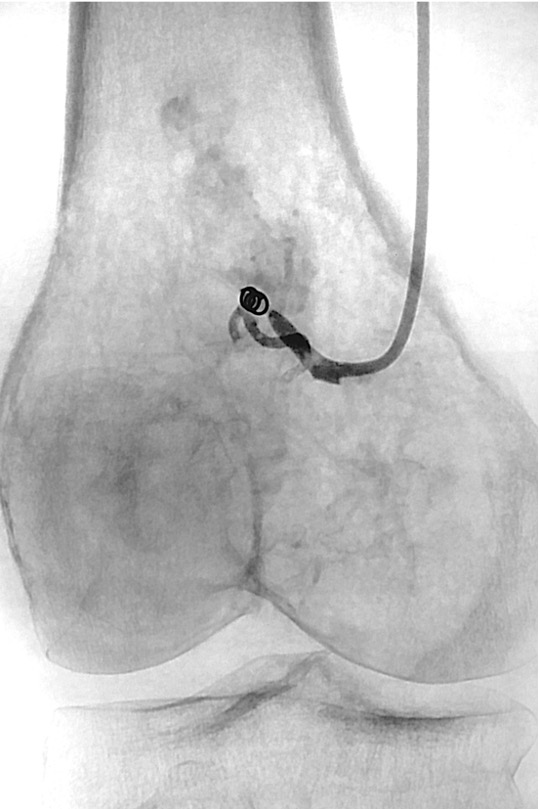
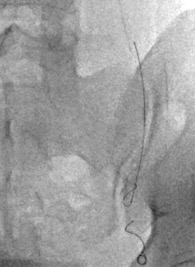
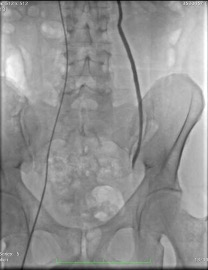
Las embolizaciones de tumores óseos, son procedimientos mínimamente invasivos que tiene como objetivo, ocluir vasos sanguíneos arteriales que irrigan al tumor.
Los materiales embolizantes se colocan, a través de un catéter, de manera selectiva, controlada y segura, en el vaso sanguíneo especifico y seleccionado.
Es un procedimiento prequirurgico que tiene como indicaciones:
Ocluir vasos que irrigan tumoraciones
Controlar o prevenir hemorragias
Reducir tiempo quirurgico
Ha tenido crecimiento notable en nuestra practica, pues el éxito se ha debido a los siguientes factores:
: Selección correcta del paciente
: Conocimiento clínico, anatomico regional y destreza del intervencionista
: Mejores equipos de fluoroscopía digital
: Selección del materiales angiográficos y embolizantes
Los agentes embolizantes y materiales angiográficos que actualmente se utilizan son los siguientes, dependiendo del sitio, tamaño y etiología del tumor:
1) Catéteres angiograficos hidrofilicos 4 y 5 Fr
2) Microcatéteres 2.8 Fr
3) Guías hidrofílicas hasta 0.18
4) Agentes embolizantes:
: Gelfoam
: Microcoils fibrados e hidrocoils
: Microesferas desde 100 a 1200 micras
CONCLUSIONES
Gran utilidad y valor, siempre y cuando sean indicados correctamente
Multidisciplinaria e interdisciplinario.
Reduce tiempo y sangrado quirúrgicos
No son baratos, pero reducen gastos totales.
Siempre por grupo médico con entrenamiento completo en procedimientos y con experiencia real
En la siguiente comunicación, comentare otro de los procedimientos que se cuenta dentro de la Radiología Intervencionista.