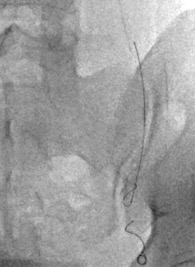
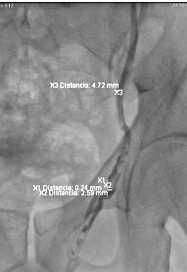
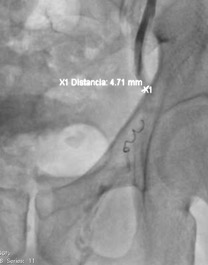
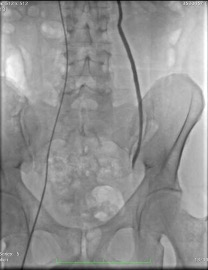
Continuaré con la descripción del procedimiento, para conocer criterios de selección de materiales embolizantes, cuidados posteriores, así como parámetros para confirmar resultado satisfactorio y hasta las posibles complicaciones que puedan existir.
Los agentes embolizantes comúnmente utilizados incluyen agentes embólicos sólidos y líquidos oclusivos mecánicamente. La elección del agente embólico depende de la preferencia del Radiólogo Intervencionista. Las embólicas sólidas incluyen espirales y tapones vasculares. Además de la oclusión mecánica, la presencia de «fibras» trombogénicas dentro estos aditamentos induce la oclusión trombótica. Las desventajas de las embolias sólidas incluyen el riesgo de migración de la espiral y perforación venosa. Los embólicos líquidos incluyen el tetradecil sulfato de sodio esclerosante (STS) y polímeros adhesivos como el nBCA (pegamento). Los embólicos líquidos inducen una reacción inflamatoria, lo que resulta en necrosis y trombosis endotelial. Las desventajas de las embolias líquidas incluyen riesgo de atrapamiento del catéter, embolización no precisa, migración de pegamento y flebitis del plexo pampiniforme. En nuestro caso, siempre seleccionaremos materiales sólidos como son las espirales o coils, de metal conocido como Nitinol, que se expanden con la temperatura del cuerpo y se evita la migración de éste hacia los pulmones.
Después del procedimiento, los pacientes deben ser observados durante aproximadamente entre 2 y 3 horas, antes de ser dados de alta. Aunque los pacientes pueden volver a sus actividades habituales en un plazo de 24 a 48 h, se les aconseja que eviten levantar objetos pesados y practicar deportes de contacto durante 5 a 7 días y que consuman una dieta sólida blanda durante 3 días para prevenir el estreñimiento. Se realiza una ecografía Doppler de seguimiento a los 3 meses. En el seguimiento, aunque las venas pueden ser evidentes en el examen, el éxito del procedimiento está determinado por la falta de flujo retrógrado dentro de los trayectos venosos.
El éxito técnico de la embolización percutánea se define como el cese del flujo, que se identificara durante el procedimiento. El éxito de la embolización depende de varios factores, como la anatomía del paciente, el acceso vascular y factores intraoperatorios como el material de embolización y el vasoespasmo. Las consideraciones anatómicas son particularmente importantes, especialmente con respecto a la lateralidad del varicocele. Desde el inicio, la embolización percutánea para los varicoceles del lado derecho ha demostrado ser un desafío técnico. Mientras que las fallas técnicas del lado izquierdo son raras, múltiples estudios han mostrado tasas de fallas técnicas tan altas como 49% para el varicocele del lado derecho. Un meta análisis del Dr. Cayan y su grupo encontraron una tasa general de fracaso técnico del 13,05% entre 314 pacientes, independientemente de la lateralidad, pero los autores no informaron la duración del seguimiento para esta cohorte. La selección cuidadosa de pacientes puede garantizar un mayor éxito técnico. Por ejemplo, en el contexto de un varicocele recurrente después de la terapia quirúrgica, se ha demostrado un éxito excelente que oscila entre el 93% y el 100%.
Una ventaja de la embolización sobre la cirugía es la capacidad de realizar durante el procedimientos, inyección de contraste iodado que puede identificar variantes anatómicas venosas. En teoría, esto puede ayudar a prevenir la recurrencia, ya que la mayoría de los fracasos quirúrgicos se deben a duplicaciones de las venas gonadales no diagnosticadas. El efecto de la embolización percutánea sobre la fertilidad sigue siendo controvertido debido a la escasez de datos que correlacionan la intervención con los resultados del embarazo.
La embolización percutánea puede ser una opción de tratamiento ideal para las recurrencias después de la cirugía. Es posible que los pacientes que se hayan sometido a una reparación quirúrgica primaria no deseen someterse a una segunda operación y que los cirujanos no se sientan cómodos con las técnicas de preservación de arterias y linfáticos en el paciente posquirúrgico debido a la probabilidad de una anatomía distorsionada. Además, los estudios han demostrado que el varicocele recurrente a menudo se asocia con un aumento de la vasculatura colateral inguinal, que puede ser difícil de ligar quirúrgicamente.
Las complicaciones importantes de la embolización son raras. Si bien la perforación vascular venosa se puede producir durante el procedimiento, rara vez provoca una hemorragia importante. La migración de la espiral o coil es un riesgo conocido de los procedimientos de embolización, pero es bastante raro. Esto puede evitarse sobre dimensionando con precisión las espirales y utilizando del tipo desmontable o tapones vasculares. Los pacientes que se someten a una embolización pueden experimentar dolor de mínimo a moderado, controlado con analgésicos y desinflamatorios durante un máximo de 10 días.
Los datos abrumadores sugieren que la embolización percutánea para el varicocele es un procedimiento seguro tanto en pacientes adultos como pediátricos. La embolización ofrece ciertas ventajas sobre la cirugía, como la posibilidad de realizar una venografía y el uso de anestesia local en lugar de una técnica anestésica más invasiva. Sin embargo, la embolización conlleva el riesgo, aunque pequeño, de falla técnica y, por lo tanto, la necesidad de un tratamiento quirúrgico adicional. Con una cuidadosa selección de pacientes y asesoramiento previo al tratamiento, la embolización puede emplearse de manera apropiada como una opción de tratamiento segura y eficaz para el varicocele sintomático.
En la próxima comunicación, comentare otro procedimiento que se utiliza en la Radiología Intervencionista, que es de utilidad para una serie importante de pacientes.


