Dentro del cuerpo humano, tenemos múltiples estructuras tubulares que tiene la principal función de transportar sustancias que son vitales para el buen funcionamiento de nosotros. Como ejemplos se pueden mencionar a las arterias y a las venas, que conducen a la sangre, la tráquea y los bronquios que conducen el aire que nos permite tener buena oxigenación en todas las células del cuerpo, a todo el tubo digestivo, donde se lleva a cabo la digestión y la absorción de los alimentos, así como la excreción de sustancias no útiles. En todas ellas, el Radiólogo Intervencionista puede realizar procedimientos que liberen el transito que llega a perderse por disminución de calibre o por franca obstrucción.
En esta comunicación y la siguiente, voy a comentar el trabajo que realizamos en dos vías que también llegan a tener este tipo de problemas, que si se obstruyen se generan problemas reales de salud. Estas son las vías biliares y las vías urinarias. Antes de iniciar los comentarios, se debe de recordar que, en éstas, el origen de la disminución del calibre (estenosis) o de la obstrucción completa, pueden ser de localización interno o externo a ellas, pueden ser causadas por patologías de estirpe celular benigna o maligna, y en casos, ser causadas de manera involuntaria por algún procedimiento médico previo.
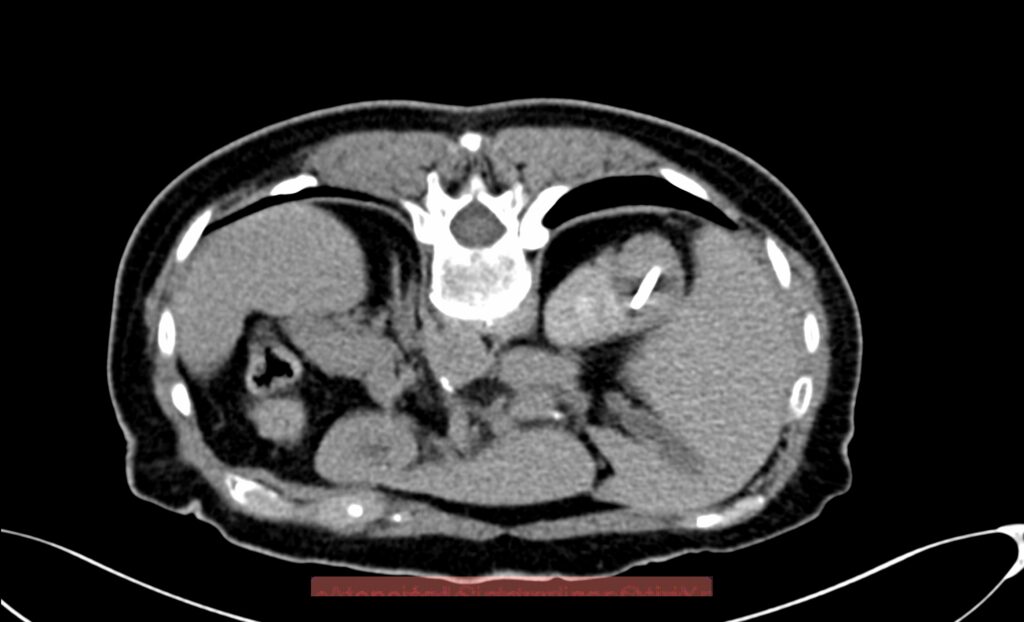
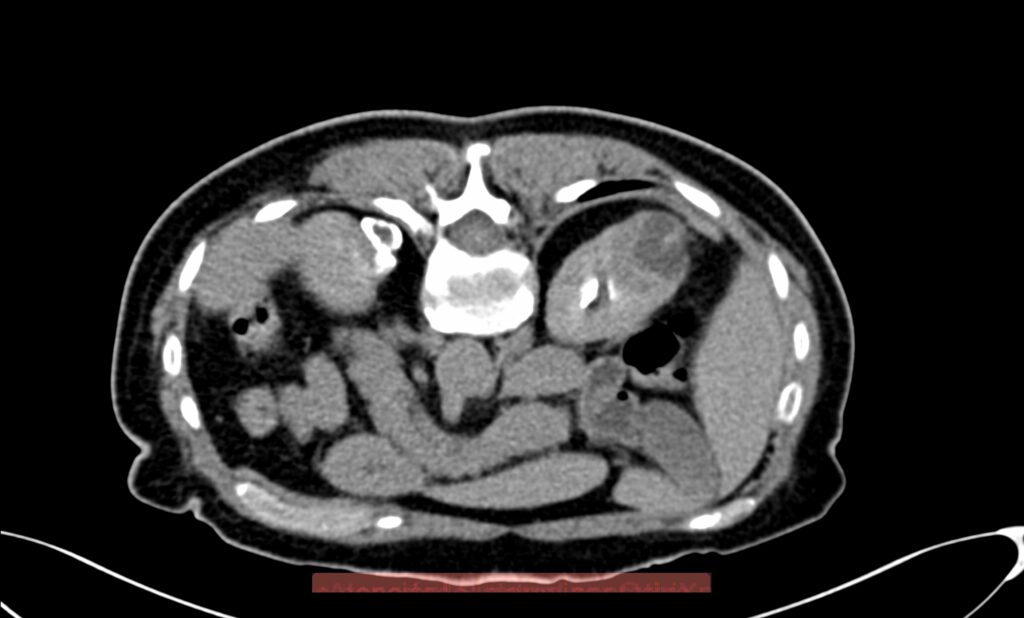
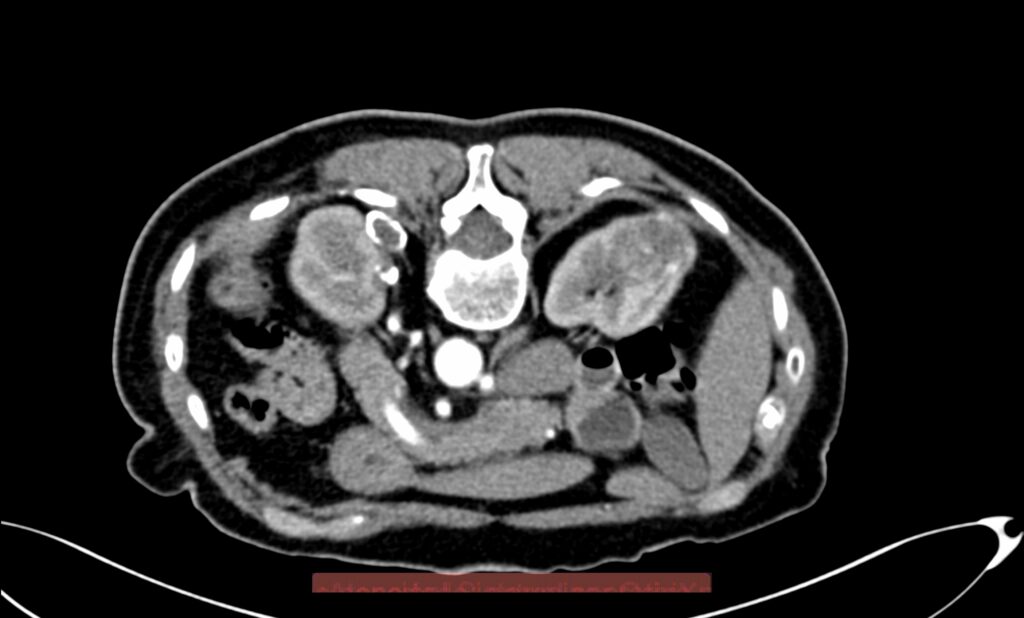
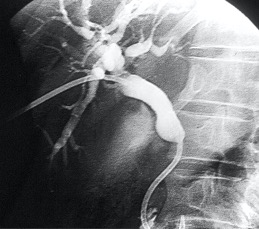
¿Cuándo el Radiólogo Intervencionista va a realizar algún procedimiento en las vías biliares de algún paciente? Se van a realizar en aquellos pacientes que tienen el diagnóstico de ictericia obstructiva. Esto significa, que, por algún tipo de patología, la bilis que se produce en el hígado no llega al intestino delgado. Puede ser de origen benigno, como sucede en los casos de litiasis en la vía biliar, en casos de disminución de calibre de origen post-quirúrgico, sobretodo cuando ha existido una unión entre la vía biliar y la vía digestiva; pero también en casos de lesiones malignas de la vía biliar que se conoce como colangiocarcinoma, tumor en la desembocadura de la vía biliar en el duodeno conocido como ampuloma o cáncer de ámpula de Vater, o por la presencia de cáncer en la cabeza del páncreas, que comprime e invade la vía biliar.
En muchas ocasiones, y de manera inicial, el Médico Endoscopista intenta de manera retrograda canular la desembocadura de la vía biliar en el duodeno, en un procedimiento llamado Colangio-Pancreotografía Retrograda Endoscópica (CPRE), con el propósito de liberar la vía biliar con la colocación de una endoprotesis biliar. Cuando no es posible realizarlo por este procedimiento, por que esta muy reducido el calibre, es muy alto en relación con la vía biliar y no se alcanza, o porque existe ya una cirugía derivativa en tubo digestivo, es cuando el Radiólogo Intervencionista procede a realizar alguno de los siguientes procedimientos:
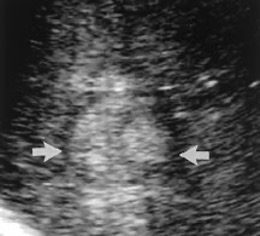
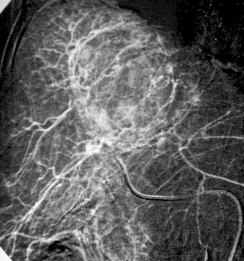
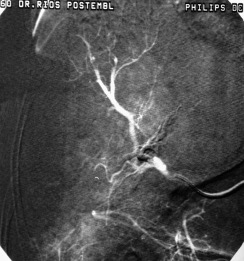
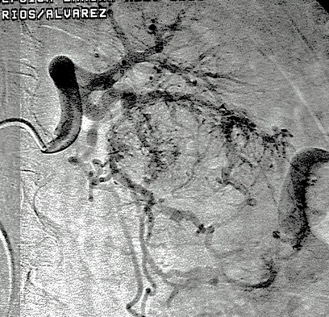
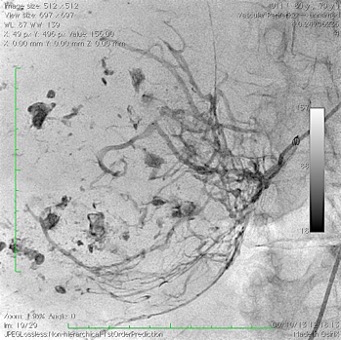
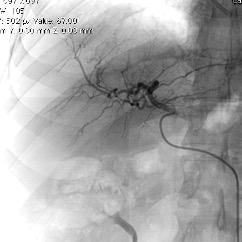
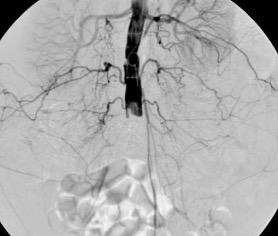
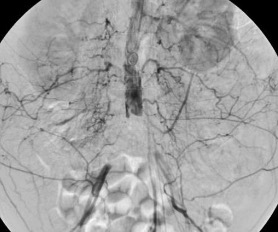
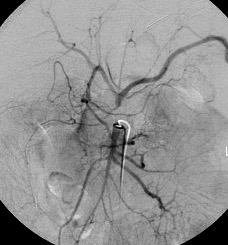
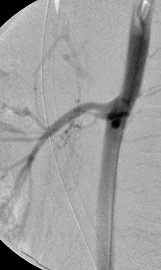
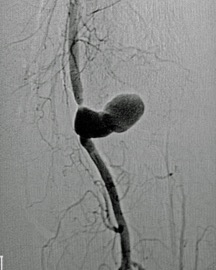
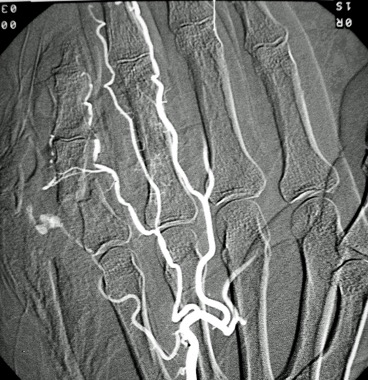
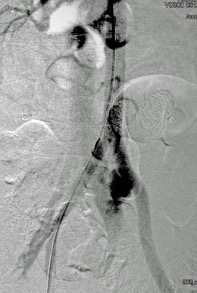
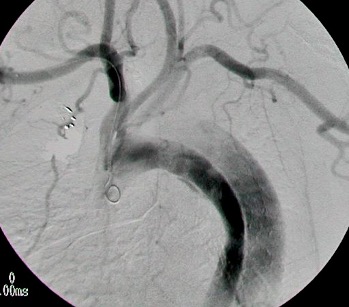
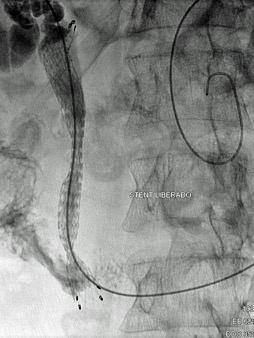
1.- Derivación biliar percutánea externa. Este procedimiento se realiza bajo visión de fluoroscopía, puncionando con una aguja fina la vía biliar mediante un abordaje percutáneo trans-hepática. Como en estos casos, la vía biliar esta dilatada por algún tipo de obstrucción, no es tan difícil puncionarla, canularla y a través de la aguja, se avanza una guía metálica con punta flexible. Se retira la aguja y apoyados por la guía ya introducida, se avanza un dilatador plástico hasta llegar a la porción mas distal de la vía biliar. Cuando se logra esto, la primer guía se cambia por otra de mas soporte y longitud y se introduce el catéter de derivación biliar, que la punta de éste multiperforada, para drenar hacia el exterior la bilis. Este procedimiento se realizará cuando la obstrucción de la vía biliar es completa y no se podrá avanzar hasta el duodeno.
2.- Derivación biliar externa-interna. Es similar al anterior, con la variante que se puede avanzar el catéter de drenaje hasta el duodeno, ya que se puede vencer el sitio de disminución de calibre de la vía biliar, al no ser completa la obstrucción. Este procedimiento tiene una ventaja sobre el anterior, ya que la bilis pasara a través del catéter hacia el intestino, y no será necesario que el paciente deba tener una bolsa recolectora de bilis, como sucede en la derivación externa.
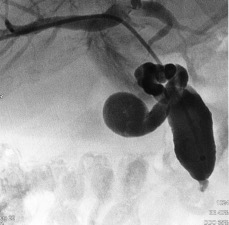
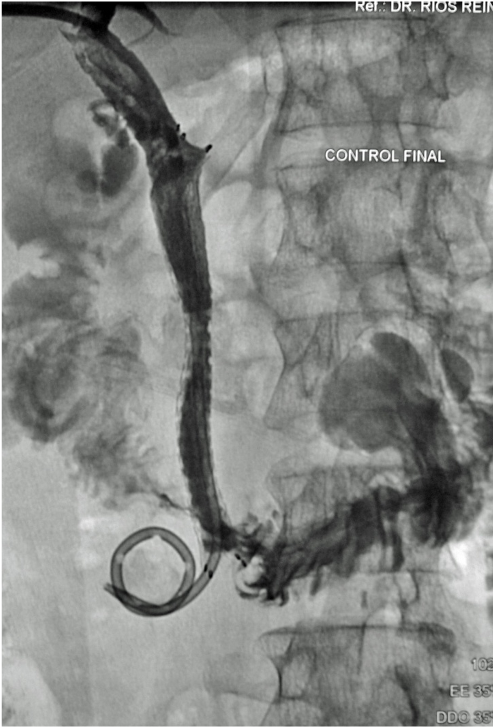
3.- Derivación interna con la colocación de endoprotesis metálica por vía percutánea. El procedimiento es similar en su realización con los anteriores; la diferencia estriba en que se coloca una endoprotesis dentro de la vía biliar, que va a ampliar el calibre de la zona afectada de la vía biliar. Esta endoprotesis se encuentra colocada dentro de un catéter similar al empleado para las derivaciones, pero que tiene un mecanismo para colocarlo en el sitio indicado, por retracción de la camisa del catéter que contiene a la endoprotesis y se puede sobre-impactar en la paredes de la vía biliar. Este procedimiento se finaliza, dejando un catéter de derivación biliar externa-interna, cerrado y pegado al cuerpo del paciente por dos días, y posteriormente se retira por retracción gentil del mismo. La ventaja de este procedimiento, es que al final, el paciente no tiene ningún catéter en su cuerpo, con una derivación biliar solamente interna
La indicación de cada uno de estos, estará justificado solamente por el cuadro clínico del paciente, sin importar edad, tiempo de evolución y tampoco etiología de la obstrucción biliar. Lo importante en cada uno de ellos, es lograr la derivación de la bilis y que disminuya o desaparezca la ictericia, evitando una serie de complicaciones como son el prurito intenso, tanto que el paciente puede lesionarse la piel, alteraciones en el estado de conciencia e infección grave.
En el siguiente post les comentare la utilidad de los procedimientos intervencionistas en vía urinarias.